Реформа охорони здоров’я: яких змін чекати українцям

Із нового року в Україні стартує масштабна реформа охорони здоров’я, концепцію якої Кабмін ухвалив місяць тому. Про те, яких змін слід очікувати, «Коло» поговорило із керівником Департаменту охорони здоров’я Полтавської облдержадміністрації Віктором Лисаком.
Що пропонує держава
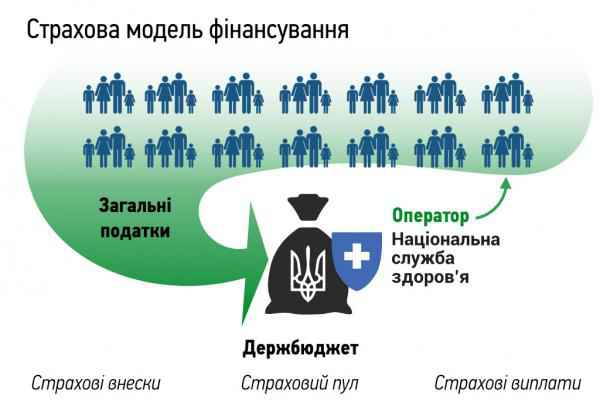
Уже з 1 січня 2017 року держава планує масштабне реформування фінансування системи охорони здоров’я. Ще 30 листопада цього року уряд схвалив Концепцію реформи фінансування системи охорони здоров’я, яка, власне, і дає старт модернізації медичної сфери. Концепція закріплює модель національного солідарного медичного страхування зі 100% покриттям громадян. Про це повідомляють на офіційному сайті Мінохорони та у спеціальному повідомленні уряду. При цьому кошти на реалізацію та впровадження – з держбюджету, жодних додаткових фондів створювати не будуть.
– Уся система охорони здоров’я потребує докорінної модернізації. Проведення реформи фінансування системи охорони здоров'я в Україні – це пусковий механізм реформи національної системи охорони здоров'я в цілому, – так інформують на сайті Мінохорони здоров’я, презентуючи Концепцію.
Українцям обіцяють «чіткі, зрозумілі гарантії держави щодо медичної допомоги, кращий фінансовий захист у разі хвороби, ефективний та справедливий розподіл публічних фінансів та скорочення неформальних платежів».
Високі ідеали майбутньої реформи охорони здоров’я:
– фінансовий захистؘ – люди не повинні зазнавати катастрофічних витрат у разі хвороби чи відмовлятися від отримання необхідної медичної допомоги через неможливість її оплатити в момент отримання;
– справедливість доступу до медичної допомоги – доступ до гарантованих державою послуг мають всі, хто їх потребує;
– прозорість і підзвітність – нульова толерантність до корупції, відкритість у використанні публічних фінансів;
– ефективність – краща якість та доступність послуг для пацієнтів, кращі умови роботи та доходи для лікарів;
– конкуренція постачальників – залучення постачальників усіх форм власності, що створює мотивацію надавати більш якісні послуги;
– впроваджувати науково обґрунтовані та економічно ефективні методи роботи, забезпечувати дотримання клінічних протоколів та професійних стандартів;
– передбачуваність обсягу коштів на медичні послуги у державному бюджеті – повноцінне стратегічне планування медичної допомоги та витрат на неї;
– субсидіарність – повноваження закріплені на якомога нижчому рівні влади, якщо на ньому можна забезпечити доступність та належну якість послуг, а також необхідні для цього ресурси.
Новації, які очікують людей з нового року
– Упровадження державного гарантованого пакету медичних послуг. Тобто буде визначено, які послуги люди отримуватимуть безкоштовно, а за які необхідно буде сплатити, скільки, як і за яких умов. Державний гарантований пакет медпослуг включатиме у себе первинну медичну допомогу, екстрену медичну допомогу (у тому числі у стаціонарі), основні види амбулаторних послуг за направленням лікаря первинної ланки, основні види планової стаціонарної медичної допомоги за направленням лікаря первинної ланки чи лікаря -спеціаліста; а також ліки (пріоритетом будуть ліки, які призначають лікарі первинної ланки та спеціалісти амбулаторного рівня), основні лікарські засоби, що використовуються в стаціонарному лікуванні, реімбурсація ліків (виплата компенсацій). Будуть пільгові категорії, звільнені від необхідності здійснювати співоплату за послуги, що не входять до державного гарантованого пакету медичних послуг (які саме – поки розробляють).
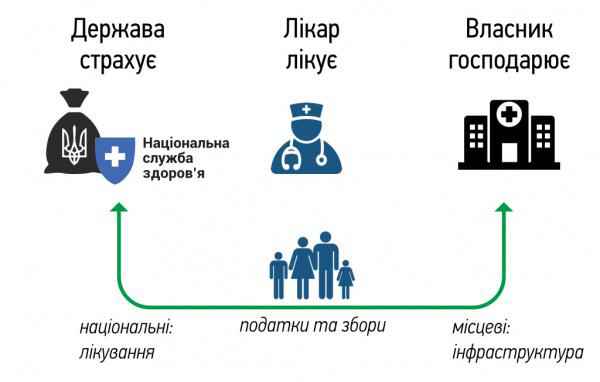
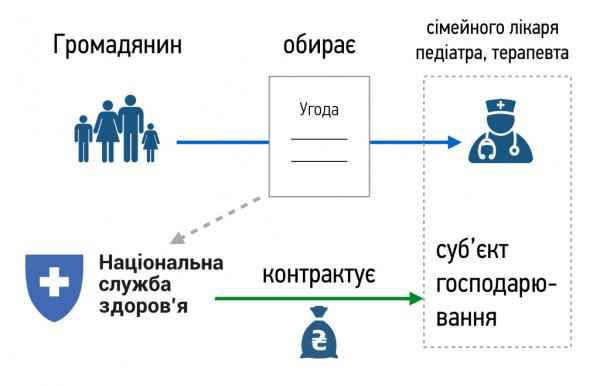
– Створять Національну агенцію з фінансування охорони здоров’я. Функціонуватиме для закупівлі медпослуг із єдиного національного пулу коштів на основі єдиних базових тарифів та вимог до якості. Установа підпорядковуватиметься Мінохорони здоров’я. Регіональні представництва не підпорядковуватимуться місцевим органам виконавчої влади та органам місцевого самоврядування.
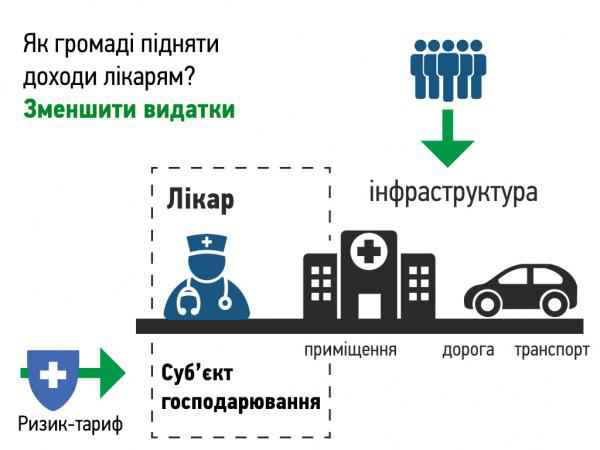
– Посилення ролі громад. Нові ролі центрального уряду та місцевої влади. Тобто запропонована організація системи фінансування охорони здоров’я базується на принципі субсидіарності: повноваження повинні бути закріплені на якомога нижчому рівні влади, якщо на ньому можна забезпечити доступність та належну якісь послуг. Власниками більшості медичних закладів є місцеві ради. Держава бере
на себе повну відповідальність за виділення коштів, достатніх для закупівлі державного гарантованого пакету медичних послуг для кожного громадянина. Розподіл коштів відбувається через незалежну інституцію – Національну агенцію з фінансування охорони здоров’я. У підсумку очікується: місцеві ради (в особі закладів, що їм належать) отримують більше коштів, якщо зростає кількість та якість медичних послуг для населення. Це неабиякий стимул, адже ті громади, де лікарні будуть найефективнішими, отримають інвестиції.
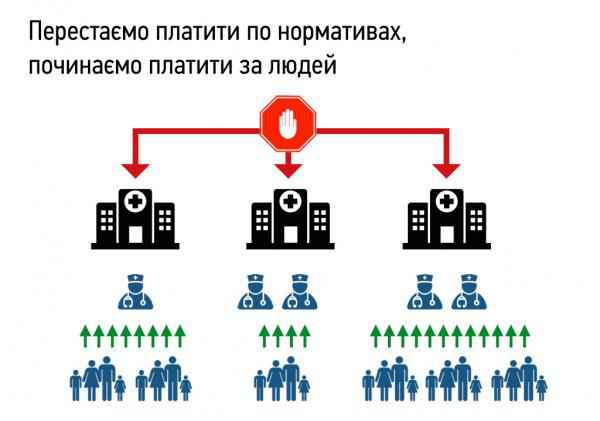
– Нова плата: «гроші йдуть за пацієнтом». Пацієнт і лікар укладатимуть договір/контракт. Для різних рівнів надання медичної допомоги використовуватимуть різні методи оплати: для первинної допомоги – змішаний метод оплати на основі нормативу для одного жителя з поправкою на ризики; для амбулаторної – різні методи оплати залежно від виду послуг (із розрахунку на одного жителя, плата за послугу чи плата за пролікований випадок); для стаціонарної допомоги – метод фінансування на основі оплати за пролікований випадок із застосуванням діагностично-споріднених груп.
– Лікарні отримають автономію. Іншими словами, можливість самостійно приймати рішення.
– Реорганізація програмної класифікації видатків на охорону здоров’я. Відмежують витрати на індивідуальні медичні послуги від послуг для населення в цілому, а зосередять кошти навколо пріоритетів галузі. Загалом буде запроваджено 5 головних бюджетних програм: Державний гарантований пакет медичних послуг, Громадське здоров’я, Реабілітація та медико-соціальна допомога, Медична освіта, дослідження та підвищення кваліфікації, Адміністрування, централізовані закупівлі та інші витрати.
На кожного хворого полтавця – не більше ніж півтори тисячі гривень
Про те, як усі ці новації працюватимуть на практиці і що зміниться для полтавців, розповів Віктор Лисак, директор Департаменту охорони здоров’я Полтавської ОДА.
– Як зараз фінансуються лікарні? Кошти розподіляються з розрахунку на одного мешканця за спеціальною формулою (враховують вік, стать тощо). Наприклад, виділяють приблизно тисячу гривень на одного мешканця. Звісно, сума залежить від того, скільки виділяє держава. Якщо брати в консолідованому бюджеті, там може бути сума 1300. Що мається на увазі– консолідований бюджет? Є державні програми, є відповідна сума коштів, яка нараховується на населення, кошти приходять потім на райони. Обласний бюджет отримує 35% від того, що консолідовано отримує область. Тобто на обласні установи (це обласна клінічна лікарня, онкодиспансер, екстрена допомога). Загалом – 54 установи, які надають спеціалізовану медичну допомогу. Крім того, є цільові субвенції. Наприклад, цільова субвенція на інсулін, субвенція для забезпечення екстреної допомоги ліками тощо, – пояснює існуючий механізм роботи Віктор Лисак.
Він наводить приклад: виділяють понад 20 мільйонів гривень на інсулін.
– І за рахунок обласного бюджету ми доточуємо місцеві бюджети для того, аби балансувати, щоб люди отримували інсулін незалежно від того, є фінанси чи немає, – пояснює Лисак. – На останній сесії виділили 8 мільйонів на інсулін. Якщо всі видатки підрахувати, звести в одне ціле, то виходить 1200-1300 гривень у консолідованому вигляді на одного мешканця області, – резюмує Віктор Лисак. За його словами, система фінансування, по суті, змінилася ще 2015 року, а з 2017-го реформування розпочнеться з новою потужною силою, націленою на європейські стандарти.
Що каже про нововведення головний полтавський медик
Як ми вже зазначали вище, головна мета реформи – перейти на систему фінансування, яка вже існує у більшості країн світу.
–Тобто фінансування за надану медичну послугу, допомогу. Можна фінансувати як за кількість, так і за якість та кінцевий результат. Пропонується перейти на такий механізм, який є у світі, крім Білорусії, приміром. Пропонується з 1 січня перейти по первинній ланці медичної допомоги. Лікар, який заключає контракт із пацієнтом, подає всі ці пакети документів через центр первинної допомоги. Фонд, новостворена Служба національного здоров’я, йому платить кошти. Це і називається «кошти йдуть за пацієнтом», – пояснює Віктор Лисак.
Якщо людина відмовиться заключати договір/контракт, то змусити зробити це буде неможливо, додає лікар.
– У такому разі надаватимуть допомогу за старою схемою, такий підхід діє, приміром, у Хорватії, – каже Віктор Лисак. – Тобто наступний рік буде перехідним. Якщо людина не захоче укладати угоди, то ніхто не має права примусово змусити її це робити.
Далі Лисак твердить:
– Держава говорить про те, що ми лікарю платимо за послугу. Буде розроблено гарантований пакет, угода. Лікар може працювати на прикладі приватного: винаймати площу, сплачувати за енергоносії. У світі є норми, якими чітко регулюється, скільки, на яке населення, на яку відстань. Побачимо, як це працюватиме у нас. Наприклад, так роблять німці.
Фінансування лікування онкохвороб не скасують
На первинному рівні, за словами Віктора Лисака, планують ресурс для оплати відшкодування ліків для пацієнтів із серцево-судинними захворюваннями, цукровим діабетом другого типу, для пацієнтів із бронхіальною астмою. Держава також фінансуватиме програму лікування онкохворих попри скепсис, який спостерігається у всеукраїнських ЗМІ, які оприлюднили слова Уляни Супрун, в.о міністерки Мінохорони здоров’я.
– Здебільшого слова Супрун вирвані з контекту. Вона говорила про те, що треба на ранній стадії звертатися, проводити профілактичні огляди. Якщо фінансувати рак четвертої стадії, то який результат матиме таке лікування? Це високозатратно, але чи буде ефективно? – говорить Віктор Лисак.
Також підготують і вторинний рівень надання медичної допомоги.
– Пропонується ввести плату за кінцевий результат, тобто все оцінено, вартість ось така , і по цій групі лікарня працює із Національним інститутом охорони здоров’я. Плануються зміни фінансування самих лікарень вторинного рівня. Але в 2017 році будуть лише підготовчі роботи щодо цього, – каже головний медик Полтавщини.
Госпітальні округи, які хочуть створити, на Полтавщині вже діють
Реформа передбачає впорядкування мережі медзакладів вторинної (спеціалізованої) допомоги в рамках формування госпітальних округів. Малозавантажені і погано оснащені лікарні перепрофілюють, додатково нададуть сучасне обладнання та висококваліфікованих спеціалістів. У кожному госпітальному окрузі буде сучасна багатопрофільна лікарня, у якій кожен, хто потребує, зможе отримати якісну медичну допомогу.
Встановлено технічні критерії для визначення географічних меж госпітальних округів:
– наявність принаймні однієї лікарні інтенсивного лікування (першого чи другого рівня);
– охоплення території з населенням мінімум 200 тис. осіб у разі наявності лікарні 2-го рівня або 120 тис. осіб у разі наявності лікарні тільки 1-го рівня;
– можливість доїзду до лікарні інтенсивного лікування з будь-якої точки округу за 60 хвилин.
В області буде чотири госпітальні округи. Це Лубни, Миргород, Полтава, Кременчук. На Полтавщині, за словами Віктора Лисака, так званий госпітальний округ, по суті, уже діє.
– Наприклад, беремо територію біля Лубен. Поряд є Чорнухи, Оржиця, Пирятин, Хорол. Тобто це потужна лікарня, у якій треба створити відділення невідкладних станів, де був би, наприклад, комп’ютерний томограф, операційна – усе необхідне для того, аби непотрібно було б доставляти людину в область, – пояснює Лисак. – Усе те, що поближче розташоване біля потужної лікарні, яка буде надавати допомогу, і є госпітальним округом. І держава говорить про те, що саме в цю лікарню першочергово йтимуть інвестиції, аби заклад відповідав стандартам.
Медик наводить приклад:
– Якщо сьогодні у Чорнухах немає акушерського відділення, направляють до Лубен, Лохвиці, а влада платить так званий міжбюджетний трансфер.
Також уряд схвалив Концепцію розвитку системи громадського здоров’я в Україні. Вона закладає засади переорієнтації фокусу системи охорони здоров’я від політики лікування до політики зміцнення та збереження здоров’я людини. Інакше кажучи, запровадять процес стратегічного планування розвитку системи із залученням зацікавлених сторін, планування заходів на національному, регіональному та місцевому рівнях.
– Реформування охорони здоров’я і громадське здоров’я треба розглядати з різних ракурсів. От я зараз веду моніторинг по поїздах, враховуючи ситуацію із грипом та ГРВІ. Якщо дороги не чищені, машині важко доїхати. На все необхідно дивитися в контексті. Потрібні якісні дороги, більше машин – створювати необхідні умови, – підкреслив Віктор Лисак.
Говорити про якісь результати чи робити висновки щодо роботи системи охорони здоров’я, звичайно, поки зарано. І головний обласний медик, і сама держава (судячи із документу Концепції) говорять про те, що попереду – чимало роботи. Утім, на державному рівні, вочевидь, упевнені в успіху.
Зокрема, про це свідчить коментар заступника Міністра охорони здоров’я України Павла Ковтонюка:
– Уряд ухвалив загальний вектор реформ в системі охорони здоров’я, щоб не було більше суперечок, куди ми далі рухаємось, а були дискусії, яким чином і в які терміни втілювати реформи. Наступний етап для нас – це розробка покрокового плану, адже Концепція передбачає загальний план до 2020 року.
До теми: 17 грудня у Полтаву з візитом приїжджала виконуюча обов’язки міністра охорони здоров’я Уляна Супрун








Щоб писати коментарі
Авторизуйтесь